Reazioni avverse cutanee da antiepilettici
La cute è frequentemente coinvolta nelle reazioni avverse da farmaci e praticamente qualsiasi classe di farmaci – ma con particolare frequenza i FANS, gli antibiotici e i farmaci antiepilettici (FAE) – possono esserne responsabili (vedi tabella).1
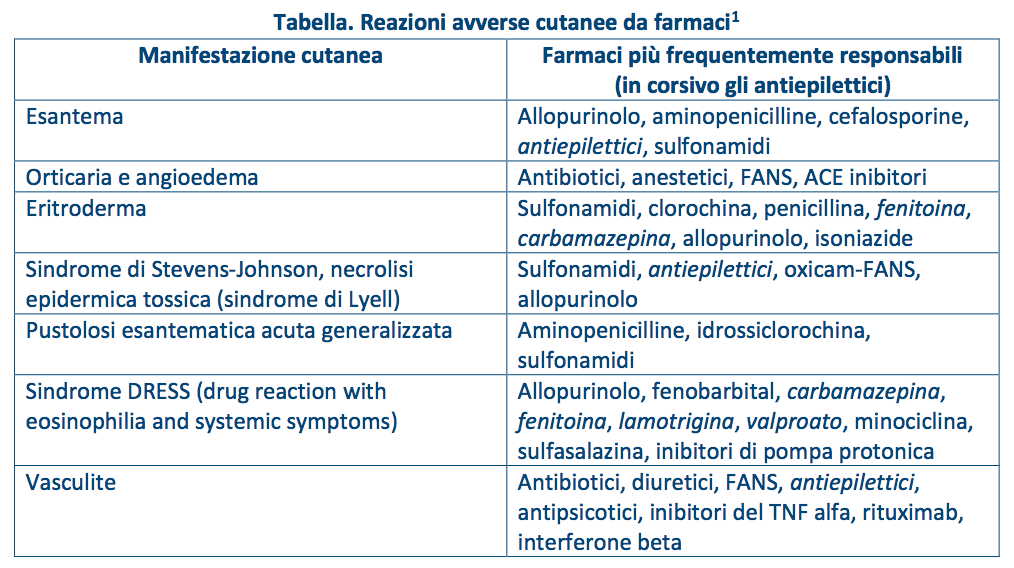
Dal 16% al 35% dei bambini con una reazione avversa da farmaco ha una manifestazione cutanea e si stima che il 2,5% dei bambini in trattamento farmacologico e il 12% di coloro che assumono antibiotici possano avere una reazione avversa cutanea.2,3 Spesso si tratta di reazioni non gravi e autolimitanti (esantema, orticaria) che sono, magari erroneamente, classificate come “allergiche”, mentre sono piuttosto da riferirsi a una concomitante situazione infettiva o autoimmune. In questi casi solo una piccola parte (5-10%) delle ipotizzate “allergie” al farmaco trova conferma in una successiva riesposizione controllata.
Più interessanti e comunque difficili da inquadrare dal punto di vista eziologico e patogenetico sono le reazioni su base immunologica (allergia vera), da ipersensibilità, idiosincrasia e le pseudo-allergie. Si tratta di manifestazioni cutanee spesso gravi (anafilassi, sindrome di Stevens-Johnson, necrolisi epidermica tossica, sindrome DRESS) che hanno mortalità elevata e che richiedono una pronta individuazione, l’immediata sospensione del farmaco responsabile e un adeguato trattamento.
Antiepilettici sotto attenzione
Circa il 3% dei pazienti in terapia antiepilettica ha una reazione avversa cutanea; spesso si tratta di un esantema morbilliforme (50-95%) o di orticaria (5-22%), che compaiono entro 3-20 giorni dopo l’inizio della terapia e scompaiono spontaneamente con la sospensione del farmaco.4 Più raramente gli antiepilettici danno luogo a gravi reazioni cutanee con tassi di mortalità che vanno dall’1-5% per la sindrome di Stevens-Johnson al 5% per la pustolosi esantematica, al 10% per la sindrome DRESS, fino al 25-30% per la necrolisi epidermica tossica.5 Complessivamente, i farmaci antiepilettici sono la causa più frequente di gravi reazioni avverse cutanee e, tra questi farmaci, il rischio è particolarmente elevato per fenitoina, fenobarbital, carbamazepina e oxcarbazepina (composti aromatici).
Nel 90% dei casi i sintomi compaiono entro i primi due mesi dall’inizio della terapia e possono ripresentarsi nel momento in cui un antiepilettico aromatico è sostituito da un principio della stessa classe, indicando una forte reattività crociata tra composti della stessa classe. Anche la lamotrigina, che ha una struttura diversa dai farmaci antiepilettici aromatici, può dare rash cutaneo, soprattutto se in associazione con il valproato o se l’incremento del dosaggio all’inizio della terapia è troppo rapido.6
La monoterapia con topiramato, gabapentin o levetiracetam sembra essere invece esente da gravi reazioni di ipersensibilità e anche l’acido valproico appare piuttosto sicuro da questo punto di vista.
I fattori in gioco
Tra i fattori che concorrono al manifestarsi di una grave reazione cutanea hanno oggi crescente rilevanza alcune varianti genetiche legate al metabolismo dei farmaci e alla risposta immune HLA- mediata.7 Una variante genetica del citocromo P450 (CYP2C9) è fortemente associata a gravi reazioni alla fenitoina. La reazione cutanea da carbamazepina si correla con la presenza di HLA- B*15:02, B*15:11, B44 e B*59:01 nelle popolazioni asiatiche e a HLA-A*31:01 negli europei e nei giapponesi, la reazione cutanea da fenitoina a HLA-B*15:02 e quella da lamotrigina a HLA-B*38. Queste osservazioni hanno aperto la strada allo screening preventivo a Taiwan, Hong-Kong e Singapore delle gravi reazioni cutanee da carbamazepina, focalizzato sull’identificazione dell’HLA- B*15:02. Analoga cautela è raccomandata prima di utilizzare la carbamazepina in qualsiasi paziente di origine o ascendenza asiatica.
Le gravi reazioni cutanee da farmaci antiepilettici sono dunque possibili, con un range di gravità che va dall’eritema morbilliforme diffuso alla dermatite esfoliativa e alla necrolisi epidermica. Febbre ed elevazione degli enzimi epatici sono elementi comuni di queste forme che si evolvono con eosinofilia e coinvolgimento multiorgano (linfoadenopatia, epatite, polmonite, nefropatia) nella sindrome DRESS, con lesioni esfolianti della cute e delle mucose che si estendono in meno del 10% della superficie cutanea nella sindrome di Stevens-Johnson o in più del 30% nella necrolisi epidermica tossica.4 Sepsi e coinvolgimento polmonare rappresentano i maggiori rischi per la vita del paziente nel quale, se sopravvive, possono residuare importanti lesioni invalidanti della cute e delle mucose. La sospensione immediata del farmaco è il primo provvedimento da adottare e, per quanto la loro efficacia sia dibattuta, i corticosteroidi e le immunoglobuline endovena vengono comunemente impiegati. La ripresa della terapia antiepilettica dovrà avvenire con un farmaco di classe diversa per evitare il rischio concreto della reattività crociata.
- Eur J Intern Med 2016;28:17-24. CDI
- Pediatrics 2007;120:e1082-96. CDI
- Pediatr Drugs 2013;15:493-503. CDI NS
- Pharmacol Rep 2015;67:426-34. CDI NS
- Allergol Immunopathol 2016;44:83-95. CDI
- Epilepsia 1999;40:985-91. CDI
- Int J Mol Sci 2016;17:1890. CDI
Michele Gangemi1 ed Enrico Valletta2
1 Pediatra di famiglia, Verona
2 UO di Pediatria, Ospedale GB Morgagni-L Pierantoni, Forlì